国家癌症中心张凯教授:预防结直肠癌,从精准早筛开始
2021-11-24 编辑:刘军
根据世界卫生组织国际癌症研究机构(IARC)数据,2020年中国新发癌症病例约457万,死亡病例约300万。近年来,我国癌症依然处于高发态势,癌症五年生存率虽然从30.9%提高到了40.5%,但与一些发达国家仍有较大差距。造成这种情况的原因是什么?早筛对于癌症有哪些意义?如何做好结直肠癌的早诊早治?
近日,由华大基因联合11家爱心机构举办的“全国医护健康关爱公益计划2.0”之专家科普直播,邀请到国家癌症中心/中国医学科学院肿瘤医院防癌科副主任张凯教授,为医护、大众带来题为《预防结直肠癌,从精准早筛开始》的公益直播,针对我国癌症现状、癌症早筛的重要性和结直肠癌防控措施,进行了深入的剖析,同时提出了很多精辟的观点,比如“我希望中国是世界上癌症发病率最高的国家,因为我希望大家都活得长寿”“癌症生存率和医疗设备、医生治疗水平并无多大关,只和早诊率相关”。

作为能说会写的“全媒体传播达人”,近年来张凯教授在肿瘤早诊早治相关的科普宣传中全面出击,通过多平台科普提高大众对早诊早治的知晓率。此次直播在肿瘤医生、医学界、医会宝、早筛网、南方医学网、华大基因学院、凤凰网-风直播等平台同步进行,期间医护工作者和大众积极提问,直播观看总量达50+万。
一、我国癌症高发主要是人口老龄化的结果
面对我国癌症高发现状,张凯教授直截了当地指出主要原因是人口老龄化。随着年龄的增长,在外界的诱因影响下,基因突变的发生率提高,患癌的风险就会变高。 “ 世界上癌症发病率高的全是发达国家,全是人均寿命长的国家。所以,癌症发病率越高未必是个坏现象,我希望中国是世界上癌症发病率最高的国家,因为我希望大家都活得长寿。 ”
近年来,我国癌症的五年生存率有所提升。目前,我国癌症五年生存率约为40%,比十几年前提高了10%。但比起美国、日本等发达国家约70%的癌症五年生存率,我们还有很大的差距。但在直播中,张凯教授表达了笃定和信心:“癌症的死亡率是有可能降下来的,这也是我们努力的方向。”
二、癌症的五年生存率主要和早诊率有关
在大众一贯的认知里,癌症的五年生存率关键在于医疗水平,张凯教授却一阵见血地指出,癌症的五年生存率主要和早诊率有关,与医疗水平没有太大关系。
过去30年以来,美国癌症发病率逐年下降2%,死亡率整体下降了65%,呈现双率下降的趋势。 张凯教授指出,这主要得益于1971年尼克松总统提出的“战胜癌症”的策略,为此大量美国人进行了以乳腺癌、宫颈癌、结直肠癌为主的早诊早治。
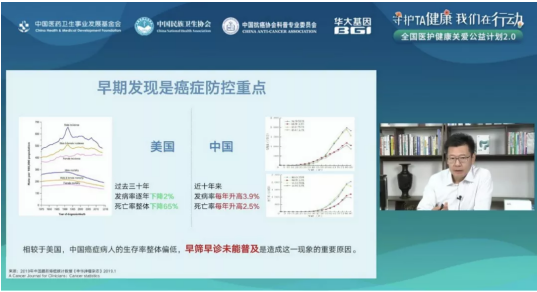
以结直肠癌为例,美国结直肠癌患者五年生存率为65%,而我国是30%,还不到美国的一半。对于美国的肠癌发病率和死亡率下降,美国疾控中心总结了三点原因:12%得益于有效的治疗,比如医疗系统,药厂,检查机构和检查设备的提高等;30%得益于健康生活方式,尤其是控制体重;53%得益于结直肠癌的早诊早治。截至2018年底,北美50岁以上做过结直肠镜的人高达80%。
据张凯教授介绍,中国医学科学院肿瘤医院是中国最好的肿瘤医院,实际上就医患者的五年生存率和很多基层医院相比并不高,因为大部分就医患者都已经是中晚期了。如果患者只有一个小小的早期的黏膜下肿瘤,肯定在当地就解决了。所以,想要提高生存率,只能提高早诊率。
三、应将早期发现后生存获益高的肿瘤作为早筛的主要发力点
对于一些早期发现生存获益高的癌症,正是我们应该在早筛方面发力的肿瘤。张凯教授解释道,Ⅰ期乳腺癌的死亡率约3%,Ⅰ期结直肠癌的死亡率约10%,但是它们Ⅳ期的死亡率都在75%~80%以上,早期和晚期,生存率大不相同。而有些肿瘤的早期生存获益确实不太好,比如说胰腺癌,Ⅰ期的死亡率就接近75%,对于这类肿瘤目前还没有太好的办法去对付它。
哪些癌症有良好的早筛手段,而且早期发现后获益比较高?
张凯教授分别介绍了国内外相关的权威推荐。美国预防医学工作组(USPSTF)指出确定有效、推荐筛查的癌症是宫颈癌和结直肠癌,可能有效、适宜筛查的是乳腺癌和肺癌;世界卫生组织认为结直肠癌、乳腺癌、宫颈癌最应该开展群众筛查,其中肠癌筛查效果最好;2015年2月,国家卫计委发文将肺癌、乳腺癌、宫颈癌和肠癌列入2016-2025年四大癌症的早诊早治。

四、结直肠癌可防可控,临床上95%以上的散发性肠癌源于息肉
在中国,肠癌是发病率第2,死亡率第5的癌症。然而肠癌是最可防可控的癌症之一。张凯教授解释道,因为95%以上的散发性肠癌源于腺瘤性息肉,通过肠镜可以及时发现并切除,这就叫癌前阻断。从腺瘤性息肉发展成早期肠癌,大约需要8~10年,如果任由其发展,两三年后恶变几率就接近50%,10年内恶变几率达到100%。
如今结直肠癌患者越来越多的原因有两点:一是人均寿命提高了,肠癌发生率必然会提高;二是饮食及生活习惯的影响,比如高脂肪、高蛋白食物、红肉和加工肉摄入过多,膳食纤维食物摄入过少,饮酒、吸烟及运动量过少等不良生活习惯的影响。
相对于其他更多沉默无症状的癌症,结直肠癌有一定的预警症状。据张凯教授介绍,结直肠癌的典型症状是便血。因便血而就诊的结直肠癌患者,超过50%的人会获得根治性治疗的手术机会。所以,一定要警惕便血,这是特异性的信号。贫血是结直肠癌另一个典型的信号。一个成年人不明原因内出血,八成是癌症,不是胃癌,就是肠癌。
对于大众困惑的如何区分痔疮出血和肠癌出血的问题,张凯教授指出,这两者差别非常微小,不要尝试去区分它们。无论有没有痔疮,适龄人群都应该定期做结直肠癌的筛查。
五、粪便隐血(FIT)和粪便DNA检测,可作为肠癌初筛的手段
我国肠镜筛查率低,依从性低和医疗资源不足是主要原因。目前,我国有资格做肠镜的医生有3万,他们在2019年提供了约1000万台肠镜检查,而我国适龄人群高达3.5亿,两者差距悬殊。
张凯教授指出,解决筛查人群基数大和医疗资源不足的办法就是就是序贯筛查。
什么是序贯筛查?张凯教授介绍道,即先使用简单、无创的筛查手段,从普通的人群中排除阴性人群。一开始就医时,可以先不做肠镜,而是选择其他初筛方式,如果想追求性价比可以选择粪便隐血(FIT),如果经济条件比较好可以选择粪便DNA检测(敏感性和特异性更好)。
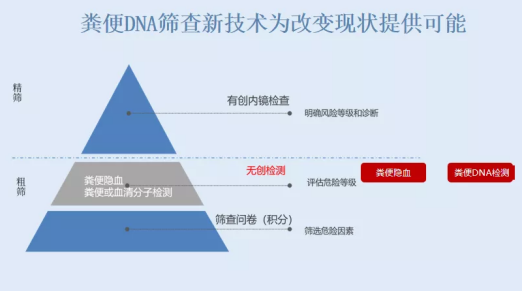
目前筛查指南基本上都推荐了三个步骤:第一步是问卷调查,第二步是粪便隐血(FIT)和粪便DNA检测,第三步才是肠镜检查。粪便隐血(FIT)和粪便DNA检测作为指南推荐的初筛手段,它们的阴性预测值(NPV)都非常高,这就意味着这如果筛查结果是阴性的话,你就不用做肠镜了。
六、粪便DNA检测突破了传统肠癌早筛技术的局限性
怎样判断一款肠癌初筛产品是否有效?张凯教授提到了两点:首先阴性预测值是根本,也就是不能漏检,初筛没问题,就可以不做肠镜,这是最基本的要求;其次,阳性预测值也要高,也就是说针对初筛阳性结果再去做肠镜,肠镜的(异常)筛出率都比较高。
“这么看来,粪便DNA检测就是‘甘蔗两头甜’的产品。”相比而言,大便隐血-gFOBT敏感性不够,容易漏检;免疫法大便隐血-FIT虽然不容易漏检,但存在过度敏感的问题,真正转诊到肠镜的时候会发现很多人都没有问题,这对肠镜资源也是一种浪费。

粪便DNA检测阴性预测值和阳性预测值都比较好,所以USPSTF、NCCN以及中国系列指南都推荐粪便DNA检测技术作为结直肠癌筛查的初筛手段。 它检测的是肠道粘膜上皮的脱落细胞的DNA片段,来源于肿瘤细胞的DNA有甲基化的特征,通过基因检测技术检测粪便携带的DNA中3个肠癌标志物基因的甲基化水平,从而评估受检者罹患肠癌及癌前病变的风险。
张凯教授指出,粪便DNA检测对于进展期腺瘤阳性预测值大于40%,敏感度非常好,弥补了粪便隐血(FIT)的天花板问题。另外,粪便DNA检测虽然价格相对比较贵,但好处是筛出阳性后,它的肠镜转诊率比大便潜血筛出的阳性的转诊率更高,肠镜顺应性更好,因为几十块钱的大便潜血查出阳性后人们往往不太在意。
七、粪便DNA检测助力机会性筛查普及,打通早筛最后一公里
目前中国人群筛查(国家组织的免费筛查)覆盖量只有80万人,这是远远不够的。国家付费的人群筛查是辅助手段,自我筛查应处于主要的地位,即我们常说的“机会性筛查”,包括体检等。
张凯教授指出,机会性筛查其实是不讲究卫生经济学的,所以,对于粪便DNA检测这种收费相对比较合理的、适应性比较强的检测将是机会性筛查最重要的方式之一。
目前粪便DNA检测作为初筛手段,已形成了结直肠癌防控的服务闭环:通过居家检测发现高危人群,再转诊到有胃肠镜检查资质的机构,一旦发现癌前病变,施以相对微创的治疗,避免结直肠癌的发生,或者避免中晚期结直肠癌造成的生命损伤。北京市的三早防治平台中还引进了商业保险,一旦出现漏诊,保险公司将会给予赔付,这就使很多人更有信心去做粪便DNA检测了。
对于目前较为流行的居家采样,张凯教授认可其便利性。他指出,粪便DNA检测的一个重要步骤就是“留便”(采样),“留便”不像小便那样简单,医疗机构“留便”比例只有20%。所以,居家自采样是一个非常重要的采样方式。目前粪便DNA检测技术可以实现“在家就能测肠癌”。在网上购买采样包后,就可以居家进行采样,再通过顺丰等快递方式邮寄到检测机构,这种居家自采样的方式有助于提高筛查覆盖度,打通早筛最后一公里。
直播尾声中,张凯教授强调:结直肠癌是一定可防可治的,我们有很多种方法来对付它,只要你愿意主动来检查,总有“一款”适合你!